L’eruzione passiva alterata rappresenta una condizione molto frequente nei giovani e negli adulti ed è stata descritta ampiamente in letteratura sia per quel che riguarda la sua diagnosi che per quel che riguarda l’approccio chirurgico1-3.
L’intervento può essere molto semplice nei casi in cui la cresta ossea si trovi alla corretta distanza dalla giunzione smalto-cemento richiedendo solo una gengivectomia, oppure più complesso nei casi in cui la cresta ossea si trovi in prossimità della giunzione smalto cemento e la chirurgia richieda il trattamento dei tessuti molli e una chirurgia ossea resettiva. In passato l’approccio diagnostico era limitato dalla mancanza di esami diagnostici tridimensionali e la diagnosi veniva fatta sulla base di rx endorali, queste consentivano di valutare la presenza o meno di questa anomalia, ma non di poter comprendere se il paziente apparteneva al sotto tipo A o B (laddove si trovava la cresta ossea).
L’introduzione degli esami tridimensionali e della CBCT hanno agevolato la diagnosi e la progettazione della chirurgia atta a correggere questo inestetismo. Le tecniche digitali nell’ultimo decennio hanno rappresentato una vera e propria rivoluzione nella maggior parte delle branche odontoiatriche, Il Digital Smile Design (DSD) si è affermato come una delle più semplici e più affidabili tecnologie per diagnosticare, progettare ed eseguire trattamenti odontoiatrici in funzione dell’estetica4. La possibilità di interfacciare i dati DICOM delle CBCT, con i file STL della scannerizzazione intra-orale, con le fotografie e i video intra ed extra-orali ci consentono oggi di valutare e studiare nei minimi dettagli i casi di eruzione passiva alterata e di eseguire una chirurgia “guidata” da una mascherina chirurgica progettata in funzione dell’anatomia locale.
Protocollo DSD per l’eruzione passiva alterata
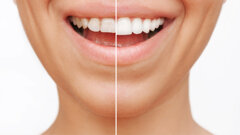
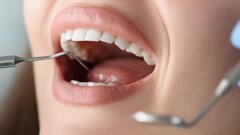
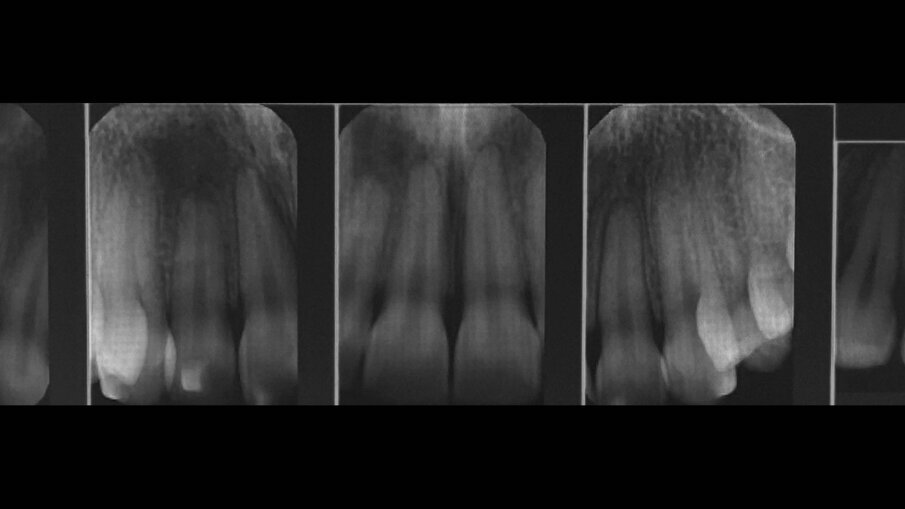
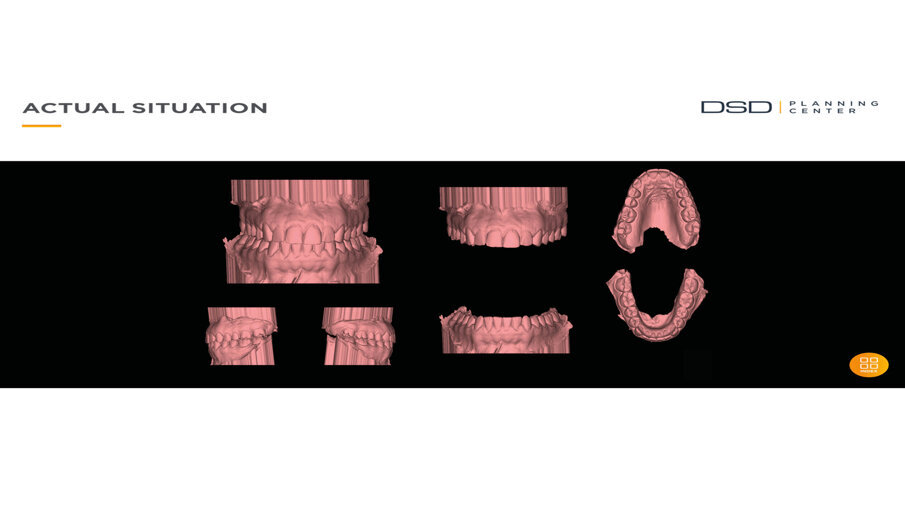
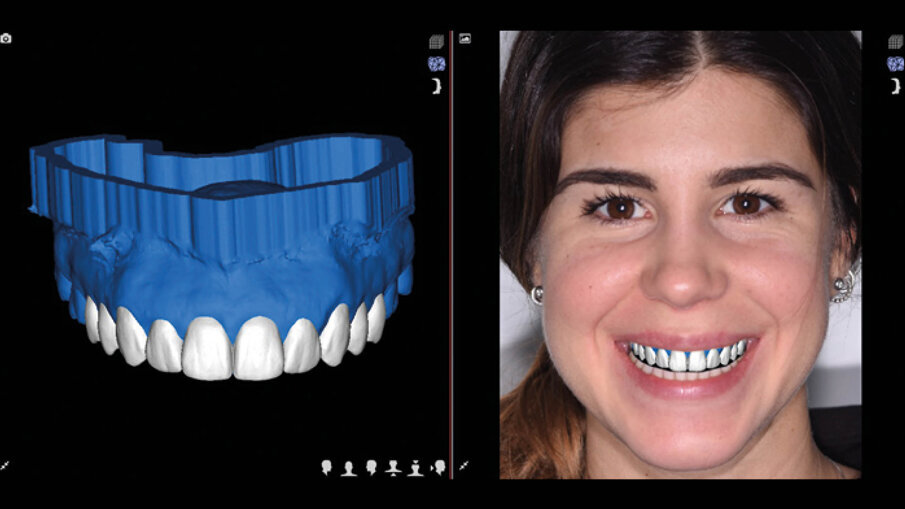
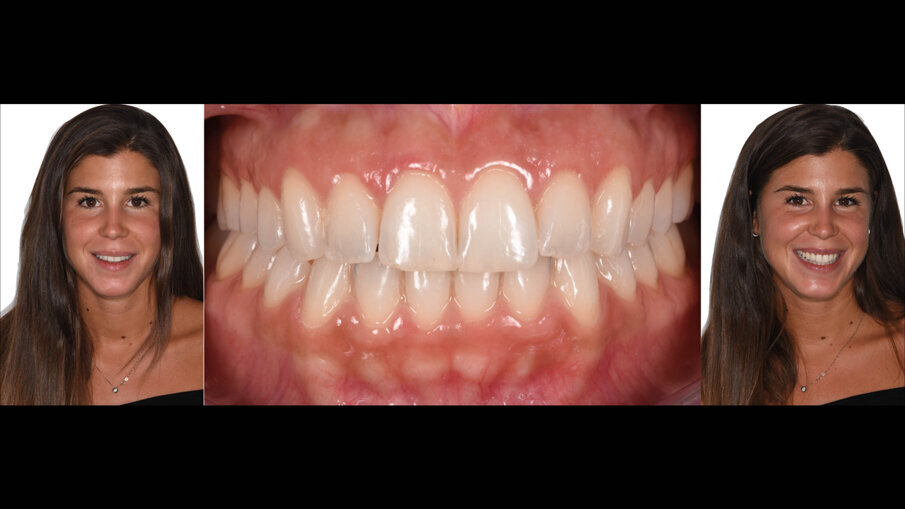
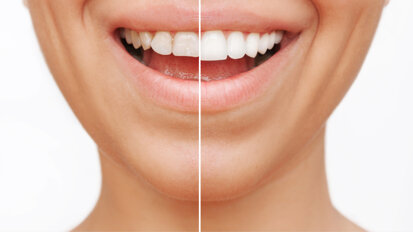
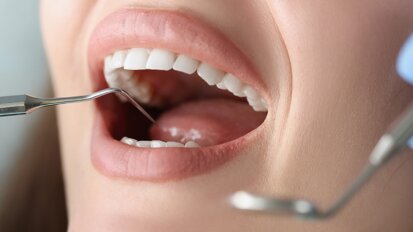
Una paziente di 25 anni si è presentata alla nostra attenzione per risolvere e migliorare il suo sorriso “gengivale”(Fig. 1). In prima visita lo status di rx endorali eseguite con il centratore di Rinn e la tecnica parallela confermavano la diagnosi di eruzione passiva alterata, la mancanza di “luce” negli spazi inter-prossimali e la posizione dei picchi ossei interprossimali rappresentano i segni caratteristici di questa problematica (Fig. 2). Lo studio del caso veniva completato eseguendo le fotografie, intra ed extra orali, la scannerizzazione delle arcate con uno scanner intra-orale e l’esecuzione della CBCT dell’arcata superiore (Fig. 3).
Fig. 1_Situazione iniziale.
Fig. 2_Status di rx endorali.
Fig. 3_Scannerizzazione della bocca della paziente.
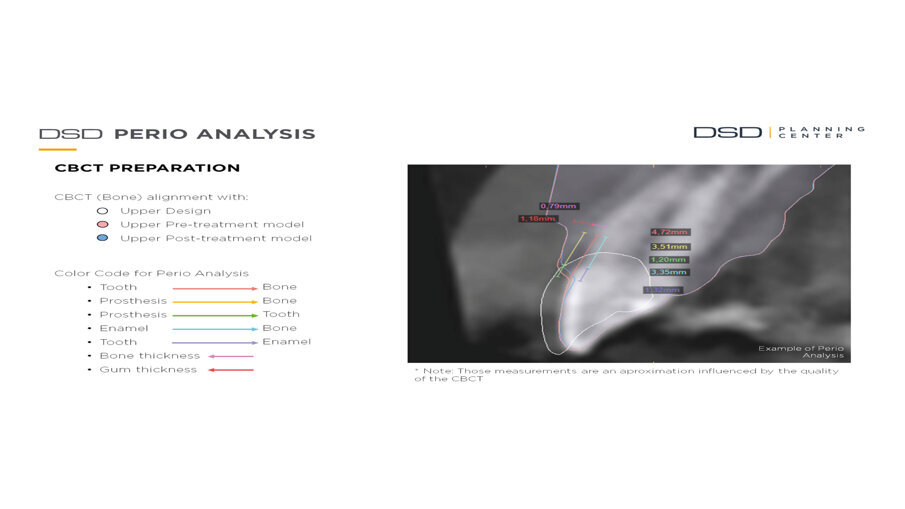
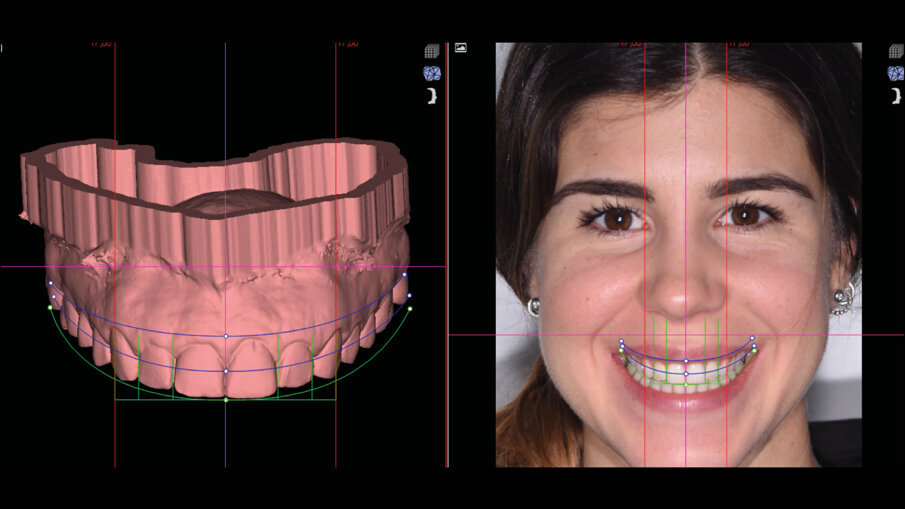
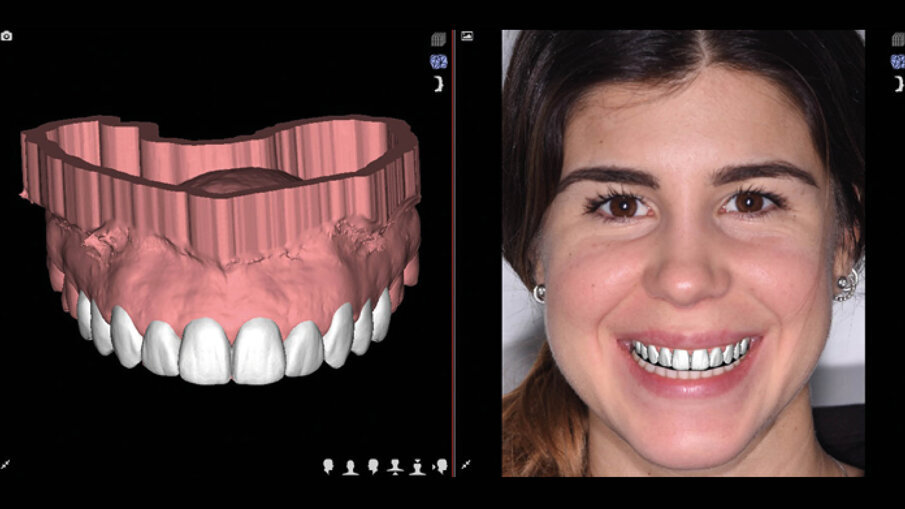
Il centro DSD di Madrid (Spagna) acquisisce tutta la documentazione per via telematica e dopo meeting su Zoom inizia a studiare il caso clinico. La prima analisi riguarda i files DICOM ove la CBCT viene analizzata in funzione dei files STL della scannerizzazione intra-orale. Ogni dente interessato dalla procedura di DSD viene misurato e così viene fatto per tutti i vari punti di riferimento (margine incisale, giunzione smalto cemento, posizione e spessore della cresta ossea, posizione e spessore della gengiva) (Fig. 4). Il progetto DSD inizia dalla valutazione iniziale delle proporzioni dei denti e delle gengive nel sorriso del paziente. La corretta dimensione dello smalto viene in questo caso derivata dalla sovrapposizione dei dati DICOM con i files della scannerizzazione intra-orale (Figg. 5a-6b).
Fig. 4_Analisi dento-parodontale.
Figg. 5a-6b_Valutazione iniziale.
Figg. 5a-6b_Valutazione iniziale.
Figg. 5a-6b_Valutazione iniziale.
Figg. 5a-6b_Valutazione iniziale.
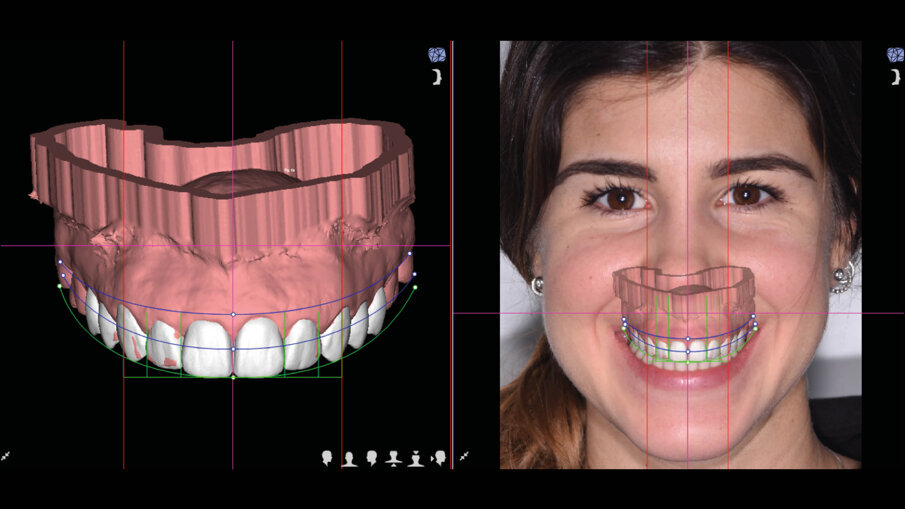
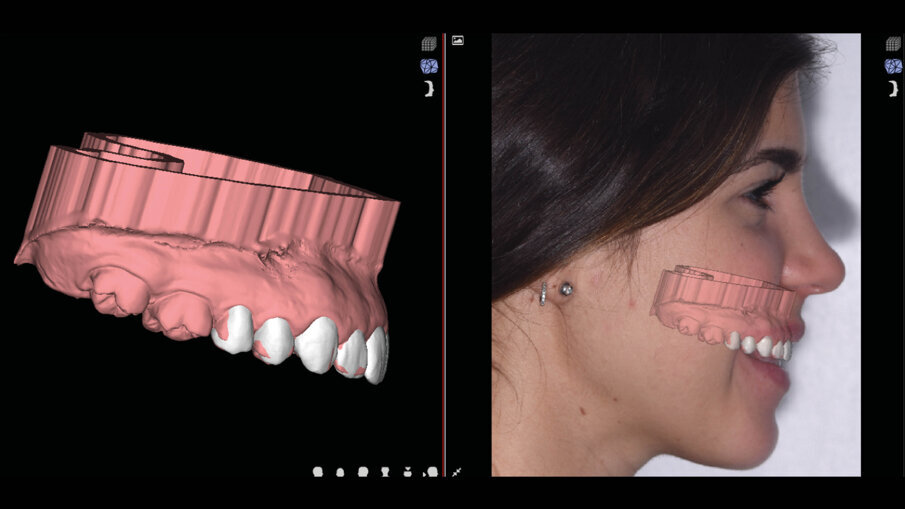
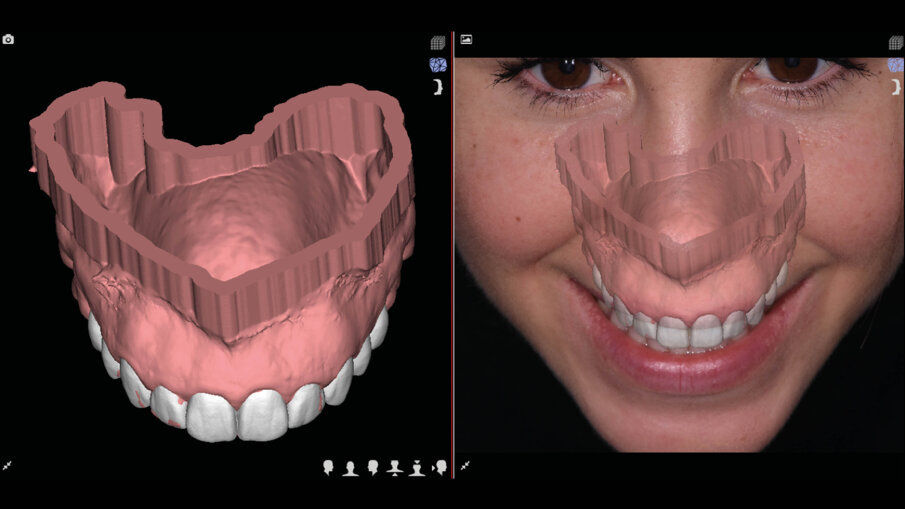
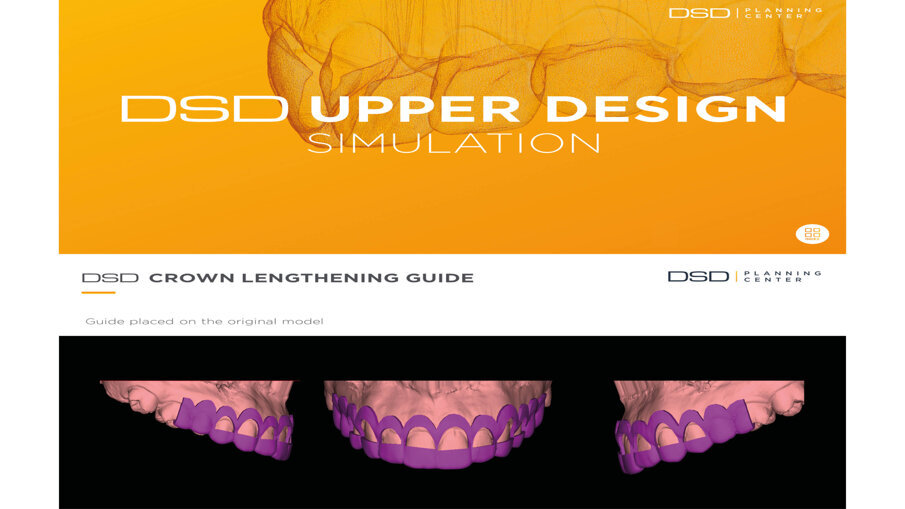
Il software consente di vedere e apprezzare la simulazione nelle diverse visioni agevolando la pre-visualizzazione sia al clinico che al paziente (Figg. 7-9). Questa progettazione consente di modellare e stampare con una stampante 3D una guida chirurgica che agevolerà la chirurgia prima mucogengivale e poi resettiva nei casi in cui fosse necessaria (Fig. 10). La guida chirurgica viene stampata e spedita allo studio e il paziente viene convocato per la prova pre-chirurgica (Fig. 11). La guida ha una “finestra” interna che definisce l’entità della gengivectomia atta a esporre lo smalto del dente coperto dai tessuti molli, la parte superiore festonata serve invece come guida per regolare la nuova posizione della cresta ossea definendo la nuova dimensione di attacco sopra crestale che dovrebbe essere nel range di 2-3 mm.
Fig. 7_Pre-visualizzazione dopo DSD.
Fig. 8_Mockup motivazionale.
Fig. 9_Pre-visualizzazione.
Fig. 10_Progettazione della guida chirurgica.
Fig. 11_Prova pre-chirurgica su paziente.
Dopo aver somministrato l’anestesia locale con uno strumento chiamato STA System (Milestones Corporation USA) e con la tecnica dell’anestesia palatale P-ASA5, 6 questa tecnica utilizza un microprocessore che inietta articaina 1.200.000 controllando la pressione e rendendo l’anestesia indolore, l’anestetico viene rilasciato sul versante palatale e diffonde comunque nel fornice vestibolare garantendo l’anestesia locale ma non avendo nessuna interferenza con le labbra del paziente. Contrariamente all’anestesia plessica questa tecnica consente di avere il paziente confortevolmente anestetizzato ma con il completo controllo delle labbra e del sorriso.
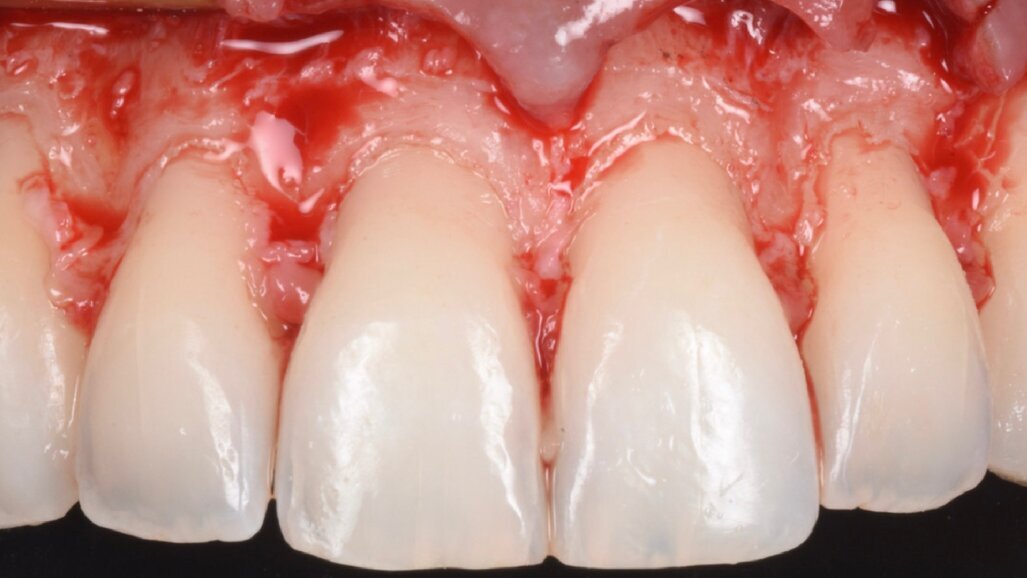
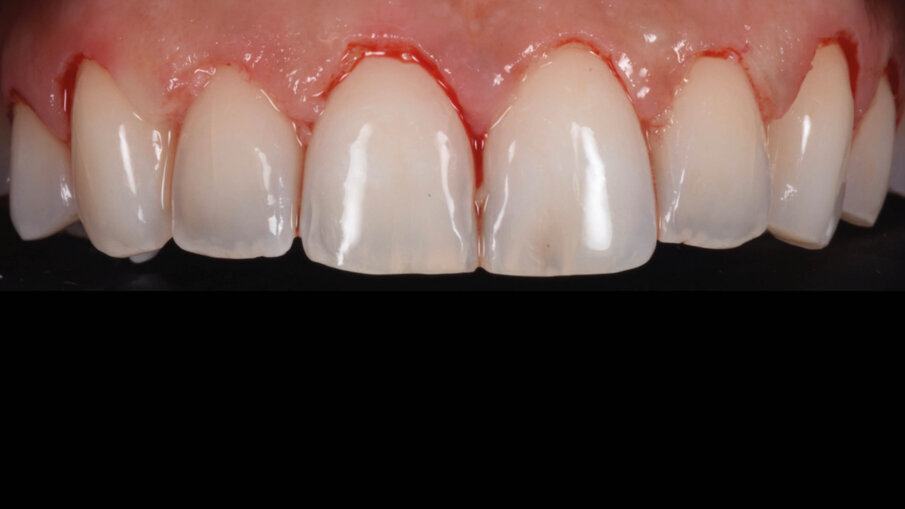
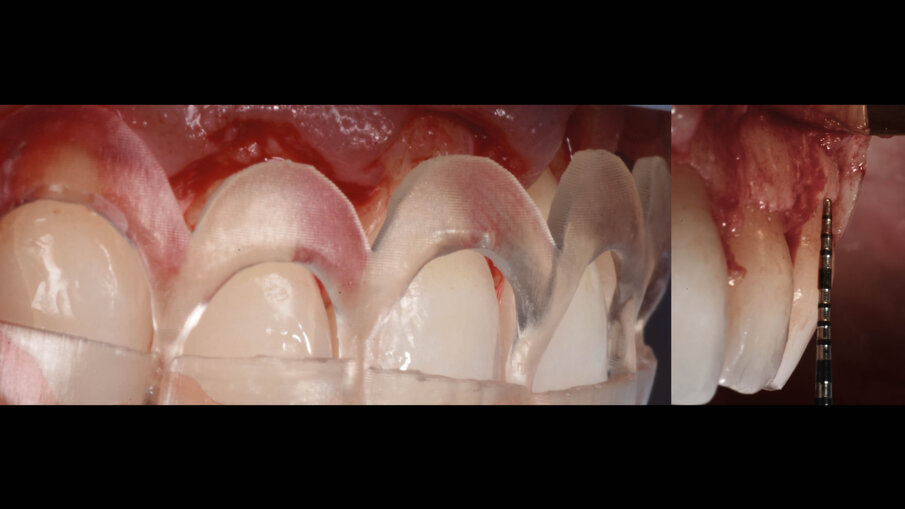
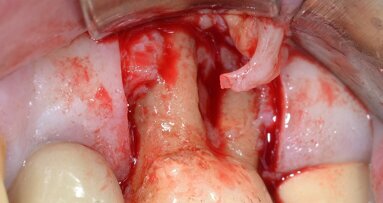
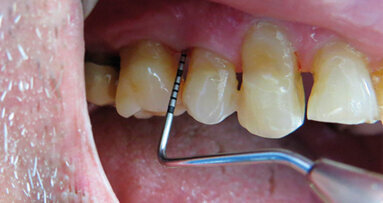
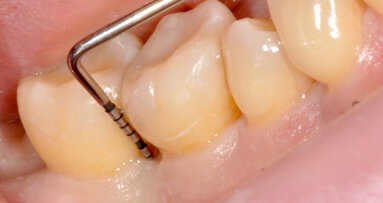
È perciò possibile durante la procedura di allungamento di corona clinica eseguire foto e video con un paziente completamente cooperativo. La prima procedura è la gengivectomia che ha lo scopo di eliminare la gengiva in eccesso e di esporre lo smalto dei denti altresì nascosto (Fig. 12). Una volta completata questa procedura si procede all’elevazione di un lembo a tutto spessore vestibolare che si estende per tutta la zona interessata dalla procedura. La mascherina chirurgica viene a questo punto ri-inserita in bocca per poter assistere la resezione della quantità di osso indicata per correggere la dimensione della zona di attacco sopra crestale (Fig. 13) La chirurgia ossea resettiva viene eseguita con l’ausilio di frese diamantate a palla con diverse dimensioni per le zone vestibolari e interprossimali oppure con strumenti piezo-elettrici. A procedura ultimata si può vedere come la nuova anatomia sia più consona all’attacco dei tessuti molli e favorente una miglior salute dell’attacco dento parodontale (Fig. 14).
Fig. 12_Esposizione dello smalto dopo la gengivectomia.
Fig. 13_La guida favorisce la chirurgia ossea resettiva.
Fig. 14_Rimodellamento osseo dopo chirurgia resettiva.
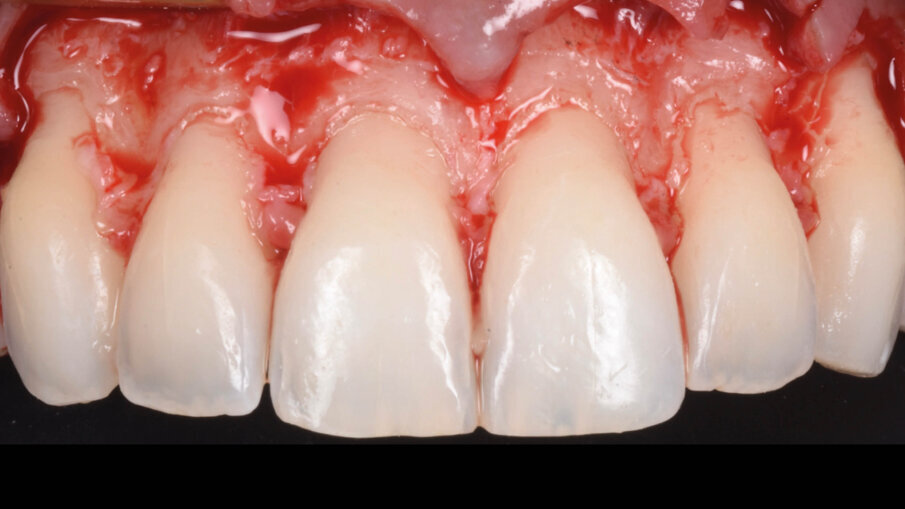
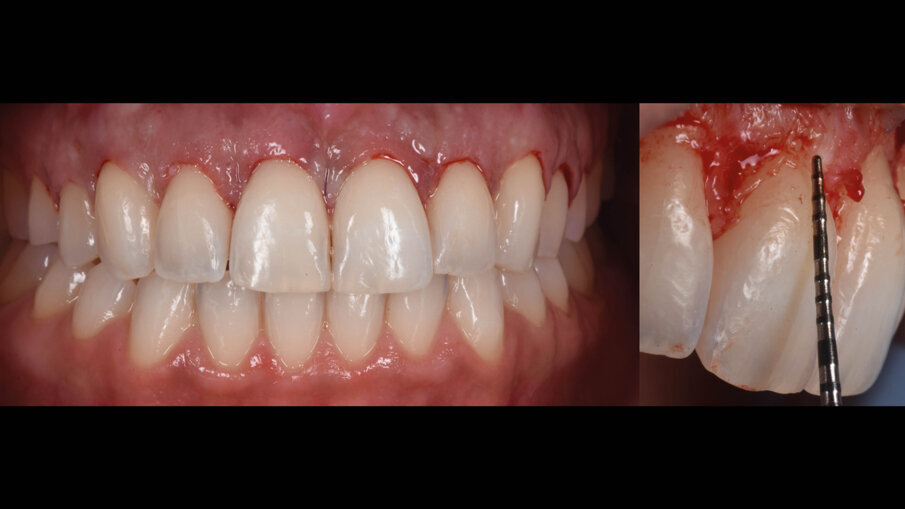
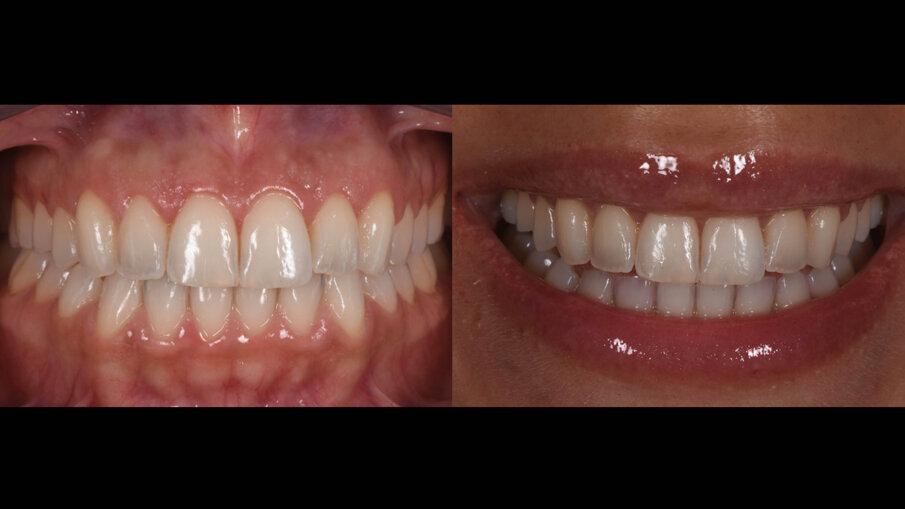
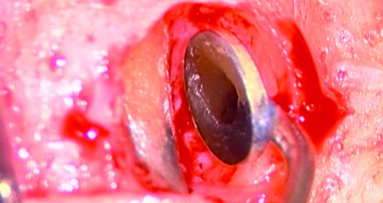
La suture, in questo caso 5.0 riassorbibili (Flysorb mono, Butterfly, Cavenago Brianza, MI) hanno il solo scopo di mantenere i tessuti molli nella posizione corretta per agevolarne il riattacco e la guarigione, i nodi quando possibili vengono applicati sul versante palatale (Fig. 15). A novanta giorni dalla chirurgia si può apprezzare l’ottima guarigione e maturazione dei tessuti e come l’interfaccia dente gengiva sia migliorata sia all’esame intra che extra-orale (Fig. 16). Le foto intra ed extra-orali fatte a 24 mesi dall’intervento testimoniano l’ottimo risultato ottenuto e la sua stabilità (Fig. 17).
Fig. 15_Fine intervento e suture palatali.
Fig. 16_Follow up a 90 giorni.
Fig. 17_Followup a 24 mesi.
Conclusioni
L’evoluzione digitale dell’odontoiatria non coinvolge solamente l’aspetto protesico-restaurativo ma si amplia alla chirurgia parodontale. La possibilità di interfacciare le scannerizzazioni intra-orali con i files DICOM derivati dagli esami CBCT consentono oggi di poter sviluppare un progetto DSD in funzione della chirurgia parodontale atta alla correzione del sorriso gengivale espressione dell’eruzione passiva alterata. Queste metodologie consentono e consentiranno in futuro ad odontoiatri e pazienti di avere una diagnosi molto accurata, di poter eseguire un piano di trattamento adeguato alle necessità e richieste del paziente e soprattutto di poter pre-visualizzare quello che sarà il risultato finale in maniera molto accurata.
Bibliografia
- Coslet G, Vanarsdall R, Weisgold A. Diagnosis and classification of delayed passive eruption of the dentogingival junction in the adult. Alpha Omegan 1977;3:24-28.
- Mele M, Felice P, Shama P, Mazzotti C, Bellone P, Zucchelli G. Esthetic treatment of altered passive eruption. Periodontol 2000. 2018 Jun;77(1):65:83.
- Diamond O, Facial Esthetics and orthodontics J Esthet Dent 1996;8(3):136-43.
- Coachman C, Calamita MA, Sesma N. Dynamic Documentation of the Smile and the 2D/3D Digital Smile Design Process. Int J Periodontics Restorative Dent. 2017 Mar/apr;37(2)183-193.
- Friedman MJ, Hochman MN, A 21st century computerized injection system for local pain control. Comp Contin Educ Dent 1997.
- Friedman MN et al. Using AMSA and P-ASA nerve blocks for esthetic restorative dentistry. Gen Dent 2001.
Tag:
La strumentazione parodontale non chirurgica è necessaria come trattamento iniziale, e come terapia di mantenimento, di qualsiasi patologia ...
La malattia parodontale è una patologia cronica che colpisce i tessuti di supporto dei denti ed è caratterizzata da infiammazione, sanguinamento gengivale...
I rapporti tra le patologie che interessano la polpa dentaria e quelle riguardanti il parodonto marginale si verificano attraverso le connessioni anatomiche...
Neoss celebra 25 anni di attività all’insegna della Intelligent Simplicity, il principio che ha guidato l’Azienda in ogni innovazione: creare soluzioni...
Le perforazioni sono comunicazioni iatrogene tra il sistema dei canali radicolari e l’apparato di sostegno del dente. Il clinico deve stare ...
Un valido aiuto nel combattere il biofilm batterico, causa dei principali insuccessi nel trattamento sia della parodontite sia della perimplantite, viene ...
Paziente di sesso femminile, 30 anni, non fumatrice, con anamnesi sistemica silente, assenza di allergie a farmaci e sostanze alimentari, familiarità ...
L’implantologia è un argomento prevalentemente chirurgico e protesico. Il suo scopo è il restauro sia funzionale che estetico. Oggi, si ...
Le patologie infettive che colpiscono i tessuti parodontali e perimplantari hanno un comune primum movens eziopatogenetico: l’accumulo di placca ...
Le patologie infettive che colpiscono i tessuti parodontali e perimplantari hanno un comune primum movens eziopatogenetico: l’accumulo di placca ...
In esclusiva per Dental Tribune Italia, il dott. Scaringi presenta il webinar sulle nuove possibilità aperte dall’era della tecnologia digitale e sulle ...
Live webinar
lun. 9 marzo 2026
17:30 (CET) Rome
Live webinar
lun. 9 marzo 2026
20:00 (CET) Rome
Live webinar
mar. 10 marzo 2026
9:00 (CET) Rome
Assoc. Prof. Aaron Davis, Prof. Sarah Baker
Live webinar
mer. 11 marzo 2026
1:00 (CET) Rome
Dr. Vasiliki Maseli DDS, MS, EdM
Live webinar
mer. 11 marzo 2026
17:00 (CET) Rome
MDT Andreas Chatzimpatzakis
Live webinar
gio. 12 marzo 2026
17:00 (CET) Rome
Live webinar
mar. 17 marzo 2026
13:00 (CET) Rome



 Austria / Österreich
Austria / Österreich
 Bosnia ed Erzegovina / Босна и Херцеговина
Bosnia ed Erzegovina / Босна и Херцеговина
 Bulgaria / България
Bulgaria / България
 Croazia / Hrvatska
Croazia / Hrvatska
 Repubblica Ceca e Slovacchia / Česká republika & Slovensko
Repubblica Ceca e Slovacchia / Česká republika & Slovensko
 Francia / France
Francia / France
 Germania / Deutschland
Germania / Deutschland
 Grecia / ΕΛΛΑΔΑ
Grecia / ΕΛΛΑΔΑ
 Ungheria / Hungary
Ungheria / Hungary
 Italia / Italia
Italia / Italia
 Paesi Bassi / Nederland
Paesi Bassi / Nederland
 nordisch / Nordic
nordisch / Nordic
 Polonia / Polska
Polonia / Polska
 Portogallo / Portugal
Portogallo / Portugal
 Romania e Moldavia / România & Moldova
Romania e Moldavia / România & Moldova
 Slovenia / Slovenija
Slovenia / Slovenija
 Serbia e Montenegro / Србија и Црна Гора
Serbia e Montenegro / Србија и Црна Гора
 Spagna / España
Spagna / España
 Svizzera / Schweiz
Svizzera / Schweiz
 Turchia / Türkiye
Turchia / Türkiye
 Gran Bretagna e Irlanda / UK & Ireland
Gran Bretagna e Irlanda / UK & Ireland
 Internazionale / International
Internazionale / International
 Brasile / Brasil
Brasile / Brasil
 Canada / Canada
Canada / Canada
 America Latina / Latinoamérica
America Latina / Latinoamérica
 USA / USA
USA / USA
 Cina / 中国
Cina / 中国
 India / भारत गणराज्य
India / भारत गणराज्य
 Pakistan / Pākistān
Pakistan / Pākistān
 Vietnam / Việt Nam
Vietnam / Việt Nam
 ASEAN / ASEAN
ASEAN / ASEAN
 Israel / מְדִינַת יִשְׂרָאֵל
Israel / מְדִינַת יִשְׂרָאֵל
 Algeria, Marocco e Tunisia / الجزائر والمغرب وتونس
Algeria, Marocco e Tunisia / الجزائر والمغرب وتونس
 Medio Oriente / Middle East
Medio Oriente / Middle East






















































To post a reply please login or register